Денис Цепов, мне кажется, относится к тем людям, которых в среде русского Лондона уже не надо как-то специально представлять. Денис — врач-консультант, акушер-гинеколог и лапароскопический хирург. У него хорошая, надежная, заработанная годами репутация сильного профессионала. Кроме того, Дениса трудно не заметить и как автора юмористических рассказов о медицине. Цепов — автор книги «Держите ноги крестиком». Если вы не читали, поробуйте на досуге, это очень смешно и вполне жизненно. Роды – это ведь как раз та самая трудная ситуация, в которой нас всех становится очень хорошо видно.
Дело это непростое, и именно поэтому они вызывают традиционно много вопросов. Тем более у нас, эмигрантов, – людей, в основном привыкших к российской или пост-советской медицине и теперь имеющих дело с совершенно другой, новой и малопонятной системой.
Я постаралась собрать здесь все наши накопившиеся на форуме Russian Moms in London вопросы, а Денис любезно согласился на них ответить. Денис, кстати, фактически единственный человек, мнению которого в этих вопросах я лично доверяю.

Денис Цепов. Фото Александра Соловьева
Дарья Безладнова: Денис, напомни мне, пожалуйста, ты приехал в Англию уже будучи врачом? Когда это было?
Денис Цепов: Да, я закончил Санкт-Петербургский государственный медицинский университет, так называемый бывший «Первый Мед», а сюда приехал в 2000-м году и, соответственно, вся остальная карьера была уже в Великобритании. Начинал я с должности «Младший Доктор» (house officer), то есть буквально с самого начала иерархической лестницы Национальной Службы Здравоохранения (NHS). Сейчас я врач-консультант и член Королевской Коллегии Акушеров и Гинекологов Великобритании, являюсь одним из ведущих хирургов-гинекологов в центре по лечению эндометриоза и минимально-инвазивной хирургии в госпитале Королевы Александры, а также веду прием пациентов и оперирую в частной клинике на Харли Стрит.
ДБ: А расскажи, пожалуйста, какое было твое первое впечатление от NHS, и какое твое мнение об NHS теперь?
ДЦ: Конечно, со времен конца 90-х — начала 2000-х годов ситуация в NHS очень сильно изменилась. NHS изначально была задумана как система бесплатной медицины, доступной для всех, и эта идея прекрасна. Государственная медицина была рассчитана на островное государство Великобритания со стабильным населением, на нее был выделен соответствующий бюджет, и она со своей задачей, в общем, справлялась. Если надо было кого-то лечить – лечили. И лечили грамотно, профессионально и эффективно. Недостатка не было ни в новейшем оборудовании, ни в медикаментах. Традиционно, британская государственная медицина была предметом национальной гордости британцев.
В наши дни, к сожалению, «гордость» заметно поблекла по нескольким причинам. Во-первых, это увеличение нагрузки на NHS в том числе и за счет граждан расширенного Евросоюза. То есть чтобы иметь полный доступ к ресурсам NHS, достаточно быть гражданином Евросоюза, но не обязательно налогоплательщиком в Великобритании. Естественно, это создает колоссальную допонительную нагрузку на отделения как неотложной , так и «несрочной» или «плановой» медицины. На этот фактор еще наложились общий финансовый кризис середины 2000-х и серьезные просчеты в стратегическом планировании NHS. В результате, сейчас NHS переживает не самые лучшие времена. Иногда медсестры и доктора работают по многу часов из чистого энтузиазма.
Тем не менее, несмотря на трудности, основной принцип NHS — «бесплатная и эффективная медицина для всех» — продолжает работать. Вне зависимости от того, в каких глубинах Шотландии или Уэльса вы находитесь и какой дороговизны оборудование вам необходимо, вам обязаны его предоставить. Даже если вам для лечения нужен флагманский госпиталь в центральном Лондоне, такой как University College London Hospital. «Под забором» в этой стране никто не рожает вне зависимости от финансового состояния и социального класса– это основной принцип доступной социальной медицины. Другое дело, если вы приехали не из страны Евросоюза с застарелой подагрой, то вас, конечно, попросят обратиться к частным услугам. То есть NHS это организация, которая работает на социалистических принципах и при этом пытается выжить в капиталистическом аквариуме. Сейчас начинают пытаться решить, кто именно должен иметь право на медицинский сервис, оплачиваемый британскими налогоплательщиками, а кто нет, но это пока не очень хорошо получается.

Денис Цепов. Фото Александра Соловьева
ДБ: Скажи, а правда ли, что у Англии довольно высокий для развитой страны процент мертворождения?
ДЦ: Да, для развитой страны, действительно, довольно высокий процент. Например, в 2009 году статистика была 4 мертворождения на 1000 родов. А в Германии и Дании, для сравненя только 2. В Америке – 3.
Естественно, в целом, это напрямую зависит от общего уровня финансирования, а о нем мы только что говорили. Кроме того, была очень неплохая статья в The Guardian , которая излагает мнение организации Sands (Stillbirth and neonatal death charity). Они утверждают , что в Англии относительно низкий уровень осведомленности населения о рисках беременности. Причем не только у населения, но и у самих работников здравоохранения. Однако правда заключается в том, что на текущий момент еще не было исследования, которое бы достоверно объясняло причины. Но общее осознание того, что ситуация проблемная – в NHS есть. Поэтому сейчас довольно сильно ужесточают контроль над тренингом и квалификацией персонала и тщательностью расследования инциндентов.
С другой стороны, в России, например, в том же 2009 году было 10 мертворождений на 1000 родов, а в Бангладеш – 36. Это интересная статистика и показательные цифры.
ДБ: Кстати, о России. А скажи, пожалуйста, каково твое мнение о российской медицине?
ДЦ: Я очень уважаю Российских докторов, сам был воспитан на Советской медицине и оттуда почерпнул очень многое. Это был бесценный опыт еще и потому, что сравнивая две системы, я понял, как нельзя разговаривать с пациентами, как нельзя практиковать медицину и как важно следовать принципу «Не навреди» .
К сожалению, традиционно, российская медицина была изолирована от всего остального мира. Нам же в советские времена надо было «догнать и перегнать Америку», нужно было изобретать все свое. А в это время запад «загнивал», ученые и разработчики разных стран активно общались между собой, обменивались опытом, устраивали международные симпозиумы. Любое сенсационное заявление или открытие подвергалось критике и перепроверке. Накопилась огромная база данных медицинских знаний, проверенных временем и клиническими исследованиями, и для ее хранения были созданы так называемая Cochrane Library. В результате сформировалась Evidence Basеd (доказательная) медицина.
Советский Союз во всем этом не участвовал и, соответственно, в России до сих пор сохранен Opinion Basеd (зависящий от мнения начальника) подход к медицине. То есть «как главный врач сказал», так и будем лечить. Совершенно отсутствуют какие-либо установленные национальные стандарты, не говоря о практике их обновления. В результате даже в столичных и ведущих клиниках страны зачастую до сих пор используются традиционные, но очень сильно устаревшие, довоенные и дореволюционные методы.
Одна только установка на оклизмление роженицы чего стоит. То есть можно подумать, что без обязательной клизмы роды просто не имеют шанса на успех. Такие лекарства, как «Баралгин», «Темпалгин» и «Пенталгин» — ни в одной базе данных в мире их нет. Производятся и потребляются только в России. Или классика жанра «Ношпа» — ни один реестр мира этот препарат не индексирует у себя в базах данных. А ведь что только естествоиспытатели ни делают, чтобы изобрести лекарство, которое поможет людям и извлечь хоть какую-то пользу для человечества! То есть, наверное, если бы «Ношпа» хоть как-то помогала, кто-нибудь бы обязательно это заметил. Но в том-то и дело, что нет рандомизированных, правильно поставленных многоцентровых клиничeских исследований, которые показали бы, что «Ношпа» работает. То есть пока получается, что скорее всего «Ношпа» это плацебо (вещество без явных лечебных свойств). Один из самых продаваемых препаратов в огромной стране под названием Россия.
А сейчас, к сожалению, в России опять возникла новая тенденция к изоляции от остального мира и это, конечно, приведет к еще большему отставанию. Многие западные фармакологические компании и производители медицинского оборудования, я думаю, скоро будут вынуждены уйти с российского рынка. Любая информационная изоляция губительна для медицины.

Денис Цепов. Фото Александра Соловьева
ДБ: Спасибо, понятно. Теперь хочется немного поспрашивать тебя опять про Англию и про актульные для нас темы. Вот скажи, что ты думаешь о текущей активной кампании «за домашние роды»? Я читала утверждение, что это даже безопасней.
ДЦ: Преимущества домашних родов это: отсутствие госпитальной резистентной к антибиотикам инфекции, а также приватность и комфорт. У вас обязательно есть акушерка (частная или NHS). И это квалифицированная акушерка, которая чаще всего действительно знает свое дело. Если роды проходят успешно, то воспоминания о них остаются самые приятные. Общий риск домашних родов для здоровой женщины без всяких противопоказаний статистически, в общем, небольшой.
С другой стороны, с тех пор как кампания «за домашние роды» была запущена, ее сразу же начали исследовать, и с тех пор несколько притормозили. В том числе ужесточили отбор и перечень противопоказаний. Есть прекрасная статья BBC, суммирующая публикации в British Medical Journal по этому поводу. Так вот их исследования показали, что для тех, кто рожает первый раз, риск домашних родов выше, чем в госпитале. Для рожающих повторно – одинаков.
На самом деле, основную массу осложнений действительно можно предсказать заранее. Но от трагической случайности не застрахован никто. И есть факторы, которые заранее предсказать невозможно. Например, по данным исследований, риск массивного акушерского кровотечения с потерей более 2,5 литров крови – 3,7 на 1000 родов. И если вам случилось попасть в эти 3,7 промилле, то сильно лучше оказаться в больнице, потому что 6,6 женщин на один миллион беременностей, осложнившихся массивным акушерским кровотечением, заканчиваются летальным исходом. И происходит все очень быстро. Даже в госпитале акушерское кровотечение это крайне серьезная ситуация, требующая срочной активации всех ресурсов: службы крови, анестезиологии, хирургии и так далее…
С точки зрения здоровья ребенка, риск внезапного дистресса в родах, требущего срочного кесарева сечения, случается редко. Но это всегда – случай крайней неотложности. В таком случае у акушерской бригады есть 15-20 минут на то чтобы родить ребенка живым и без церебрального паралича и других осложнений, вызванных кислородным голоданием.
ДБ: Если бы рожала твоя дочь или жена, ты бы советовал ей рожать дома?
ДЦ: Нет. Для свои близких я бы предпочел госпиталь. В том числе из-за таких факторов, как акушерское кровотечение и внезапный дистресс плода. Хотя допускаю, что мое мнение предвзято – просто по роду службы я видел много случаев, когда дело шло «не по плану». И на мой взгляд, статистика — это что-то абстрактное пока оно нас не касается. А вот когда этой самой статистикой вдруг становитесь именно вы, то лично для вас это может превратиться в серьезную драму. Это мое личное мнение, и оно может не совпадать с официальной позицией Королевской Коллегии Акушеров и Гинекологов.
ДБ: А что ты думаешь о родах в воду?
ДЦ: Облегчение процесса схваток, создание более комфортных и менее болезнененных для женщины условий — это, конечно, прекрасная идея. У многих госпиталей NHS сейчас есть специально оборудованные комнаты с бассейном. Если противопоказаний нет, то вполне имеет смысл помещать туда желающих женщин. Когда дело доходит непосредственно до самих родов и полного раскрытия шейки матки, роженицу лучше переместить в специально оборудованную родильную кровать.
При родах в бассейне минусы сводятся к отсутствию постоянного мониторинга, но для здоровой женщины без противопоказании и при наличии квалифицированной акушерки – риск достаточно низок. Ну и понятно, что если в процессе родов захочется «эпидуралку», то анастезиолог в бассейн не нырнет и роженице придется продолжать роды на кровати.
Я бы не стал рекомендовать непосредственно сами роды в воду – это связано с дополнительными рисками. Роды под шум прибоя на берегу Средиземного моря или Тихого Океана — это экстрим с вытекающими последствиями.
ДБ: Кстати, какое у тебя мнение об эпидуральном обезболивании?
ДЦ: Мое мнение, Даша, основано на данных клинических исследований и собственных наблюдениях. Эпидуральная анeстезия не задерживает первый период родов, когда происходит раскрытие шейки матки от 0 до 10 сантиметров. Но из-за отсутствия болевой чувствительности женщина иногда тужится менее интенсивно. Таким образом, «эпидуралка» может удлинить второй период родов — от полного раскрытия шейки матки до непосредственно рождения ребенка. Соответственно, увеличивается риск того, что может понадобиться вакуум-экстрактор или щипцы.
При этом надо заметить, что слово «щипцы» хоть и звучит страшно, очень безопасная процедура, зачастую спасающая жизнь ребенку. Правильно наложенные щипцы – это процедура очень нежная и нетравматичная. И если в России навык владения щипцами в значительной мере утрачен, в Англии это не так. Англичане изобрели щипцы и хорошо ими владеют. При лицензировании врача акушера-гинеколога — этот навык тестируется как ключевой и перепроверятся ежегодно.
Тем не менее, речь идет об инструментальном вмешательстве, а это, конечно, по определению имеет некий дополнительный риск.
Возвращаясь к эпидуральной анестезии, процент материнских осложнений очень-очень маленький, процент парализованных — ничтожно мал. То есть, иначе говоря у женщин в Великобритании больше шансов быть пораженными молнией, нежели чем получить перманентный паралич ног в результате эпидуральной анестезии. Никаких акушерских показаний для эпидуральной анестезии нет, это делается исключительно для обезболивания родов.
ДБ: Что ты думаешь о перехаживании срока больше, чем на 2 недели?
ДЦ: Есть результаты исследований, которые говорят нам, что риск мертворождения между 37-мью и 42мя неделями, составляет 2-3 смерти на 1000 родов. Риск мертворождения после 42 недель – 7 на 1000 родов. То есть фактически риск увеличивается в 2 раза. И увеличивается риск за счет того, что плацента может просто неожиданно перестать работать.
Соответственно, политика NHS и Королевской Коллегии – это предложить индукцию родов через 12 дней после срока. На мой взгляд. это разумно. Тем не менее, выбор всегда остается за пациенткой.

Денис Цепов. Фото Александра Соловьева
ДБ: Скажи, а если первые роды получились с кесаревым сечением, стоит ли второй раз пытаться рожать натурально?
ДЦ: Шанс родить нормально после одного кесарева сечения примерно 70-80%. Соответсвенно, шанс начать натурально, а закончить все равно кесаревым – 20-30%. Шанс того, что разорвется матка по строму рубцу менее чем 0,5%. Такая статистика, и на основании ее каждый принимает решение, естественно, с учетом всех прочих индивидуальных факторов.
Если было неосложненное кесарево сечение и прошел примерно год между предущими родами и данной беременностью, то мы в NHS рекомендуем нормальные роды с мониторингом плода. Без таких вещей, как роды в воде или домашние роды. Рекомендуем роды в госпитале, мониторинг и строгий контроль за прогрессом родов, как правило, без использования стимуляторов родовой деятельности, таких как окситоцин и так далее.
Но в любом случе, женщине всегда дается выбор. Если вы предпочитаете кесарево – это ваше право.
ДБ: А вот такой вопрос задают на форуме – «возможны ли естественные роды при растущей миоме, или однозначно кесарево»?
ДЦ: На такой вопрос без дополнительной информации ответить невозможно.
ДБ: А каково твое мнение об искусственном оплодотворении? Дети получаются «не хуже»?
ДЦ: Нет, дети «не хуже». И мы же все понимаем, что никто просто так этим не занимается. Если люди по каким-то медицинским причинам не могут зачать естественным путем, то, конечно, искусственное оплодотворение — это для них возможное и зачастую единственное решение. Так что тут вроде все понятно.
Манипуляции с гормонами у женщин для здоровья не безразличны. Есть такой риск, что при слишком большом количестве сделанных циклов не сильно, но немного повышается вероятность рака яичников после 50-ти лет. Однако 1-2 цикла достаточно безопасны.

Денис Цепов. Фото Александра Соловьева
ДБ: Какие риски для женского здоровья появляются после 35 лет, и как часто нужно делать check up (проверку)?
ДЦ: В NHS вам предлагают сделать сheck up в виде smear test, но если есть частная страховка, то лучше все-таки обследоваться раз в год.
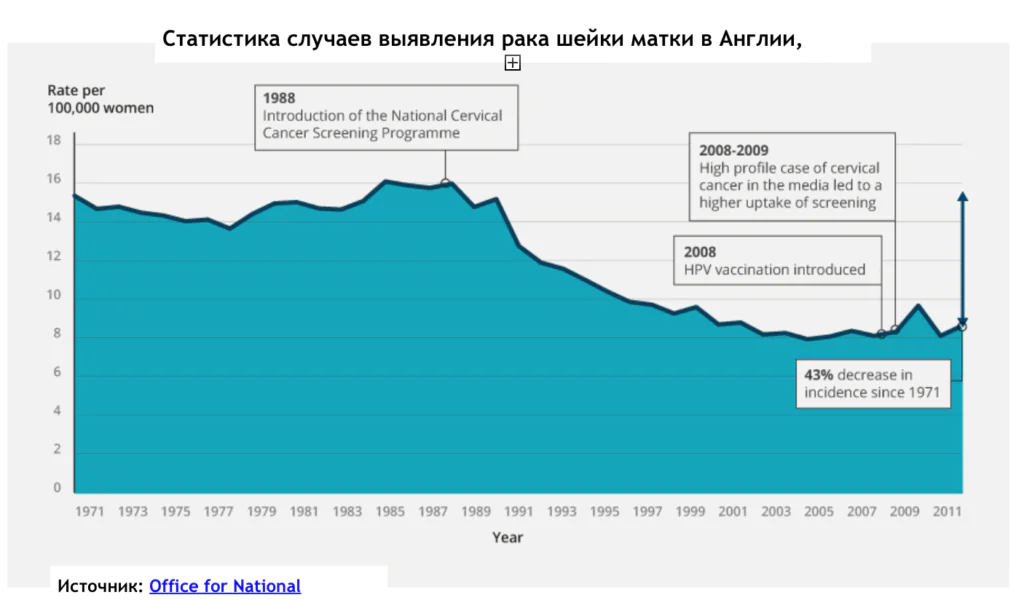
National Cervical Screening Programme была запущенна в 1988 году, и на тот момент случаев рака шейки матки было определено 16 на сто тысяч женщин. По данным на 2011 год, в результате работы этой прекрасной программы встречаемость рака шейки матки в Великобритании уже всего 8 на сто тысяч . Если перевести это на многомилионное население Англии, то получается, что это огромная победа и скрининг реально работает.
Интересно, что в 2008 году в связи с тем, что известная британская медиафигура, некая Jade Goody была диагностицирована с раком шейки матки, количество обращений в лаборатории увеличилось на 300%. Люди сидели в очередях с 5 утра, возникла настоящая медийная истерика. Соответственно, и количество диагностицированных резко увеличилось тоже. На графике хорошо виден пик 2008-2009 годов, а потом статистика возвращается на нормальный уровень.
ДБ: Что ты думаешь о нововведенной вакцинации от рака шейки матки (HPV vaccination)?
ДЦ: Действительно, добровольная вакцинация была внедрена в 2008 году и с тех пор проводится в школах для девочек до 14ти лет. Есть многочисленные исследования доказывающие ее безопасность. Никаких изменений генетического потенциала такая вакцинация не вызывает, и многое, что пишут про нее в интернете – это полный бред. При этом эффективность вакцины в плане защиты от папиллома-вируса составляет более 99%.
ДБ: Своему ребенку ты бы ее сделал?
ДЦ: Обязательно.

Фото Александра Соловьева
Потом мы еще немного поговорили о планах Дениса на будущее. Денис рассказал мне, что пока не собирается уходить из NHS, но хотел бы расширить свою частную практику на базе The Harley Street Clinic и многопрофильной Поликлиники номер 1 в центральном Лондоне. Подробнее о работе Дениса можно почитать на сайте www.russian-gynaecology.com
В будущем Денис надеется создать частный аналог того, чем он сейчас занимается на государственной службе в Portsmouth Hospital – междисциплинарный центр лечения тяжелых форм Эндометриоза (заболевания, при котором клетки внутренней оболочки матки могут обнаруживаться в других органах/тканях). Для этого нужна многопрофильная команда: общий хирург, уролог и гинеколог.
Частная практика в сочетании с работой в госпитале – это очень большая нагрузка. Поэтому о продолжении литературной деятельности речь пока не идет. Хотя «материал» накапливается и я надеюсь, мы еще посмеемся над новыми книжками Дениса.
Фото: Александр Соловьев.
 Загрузка ...
Загрузка ...